

Glioblastom und die Therapiemöglichkeiten an.



Glioblastom und die Therapiemöglichkeiten an.

Das Glioblastom – Diagnose, Therapien und Leben mit der Erkrankung anschaulich im Video erklärt
DAS GLIOBLASTOM (GBM)
Das Glioblastom („Glioblastoma multiforme“) ist ein bösartiger Hirntumor und gehört zur Gruppe der sogenannten Gliome. Das sind Tumoren, die in aller Regel nur im Gehirn entstehen. Man hat lange vermutet, dass diese Tumoren aus dem Stützgewebe des Gehirns (Gliazellen) entstehen, weiß es aber letztlich nicht sicher. Die Zellen teilen sich meist sehr rasch, sodass es zu einem schnellen und aggressiven Wachstum kommen kann.
Bei Diagnosestellung können Glioblastome an einer Stelle im Gehirn, aber auch an mehreren Lokalisationen sichtbar sein. Das Wachstum ist diffus und infiltrativ, d. h. die Tumorzellen wachsen in das gesunde Gehirngewebe unkontrolliert hinein. Man geht davon aus, dass es immer auch Tumorzellen gibt, die für den Arzt nicht sichtbar sind.
Inzidenz
Symptome
Glioblastomerkrankungen können durch unterschiedliche neurologische Beschwerden auffällig werden, je nachdem an welcher Stelle sich der Tumor im Gehirn befindet
PATIENTEN INTERVIEW
WICHTIG WAR MIR EIN OFFENER UMGANG MIT DER KRANKHEIT GEGENÜBER MEINEM SOZIALEN UMFELD.
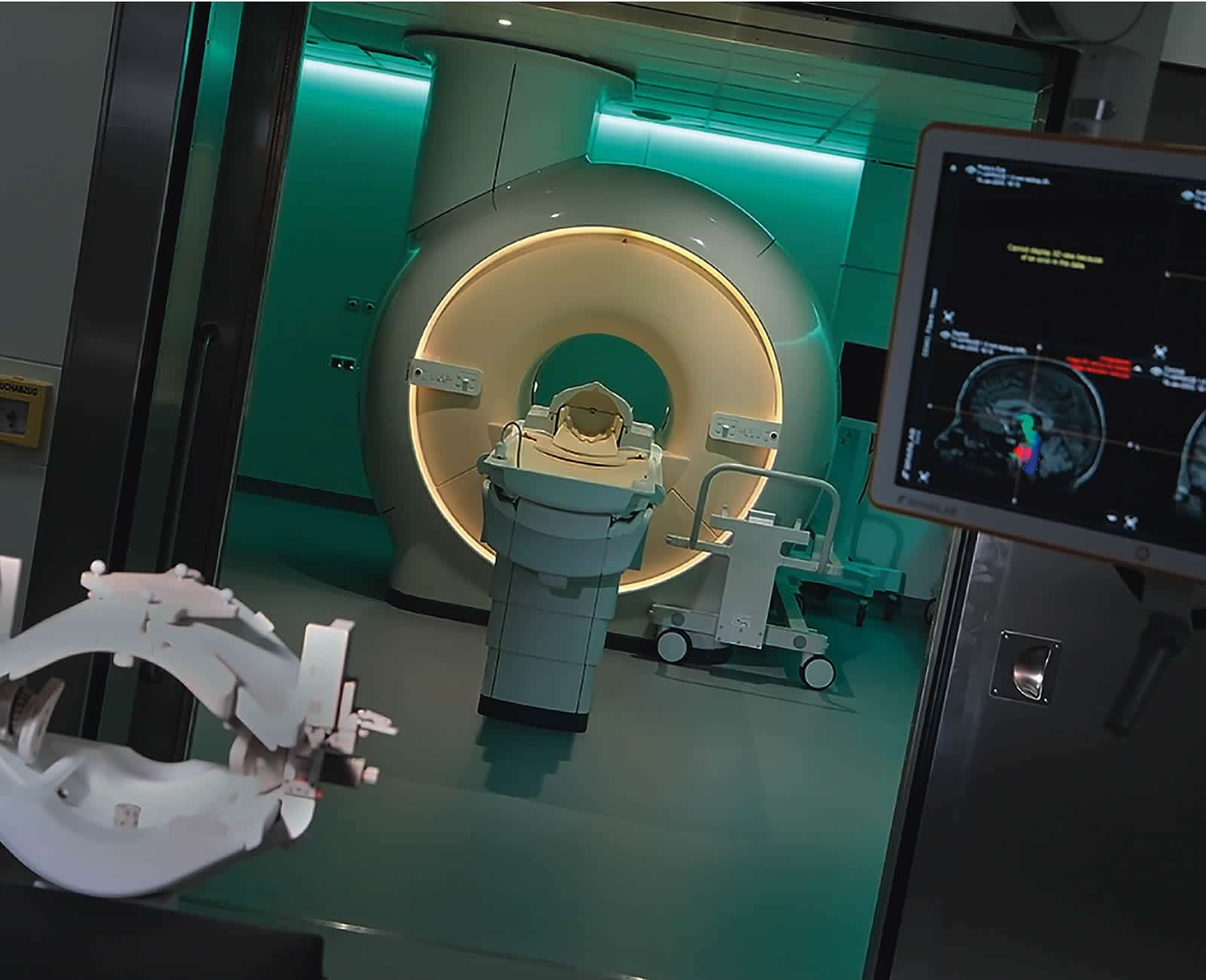
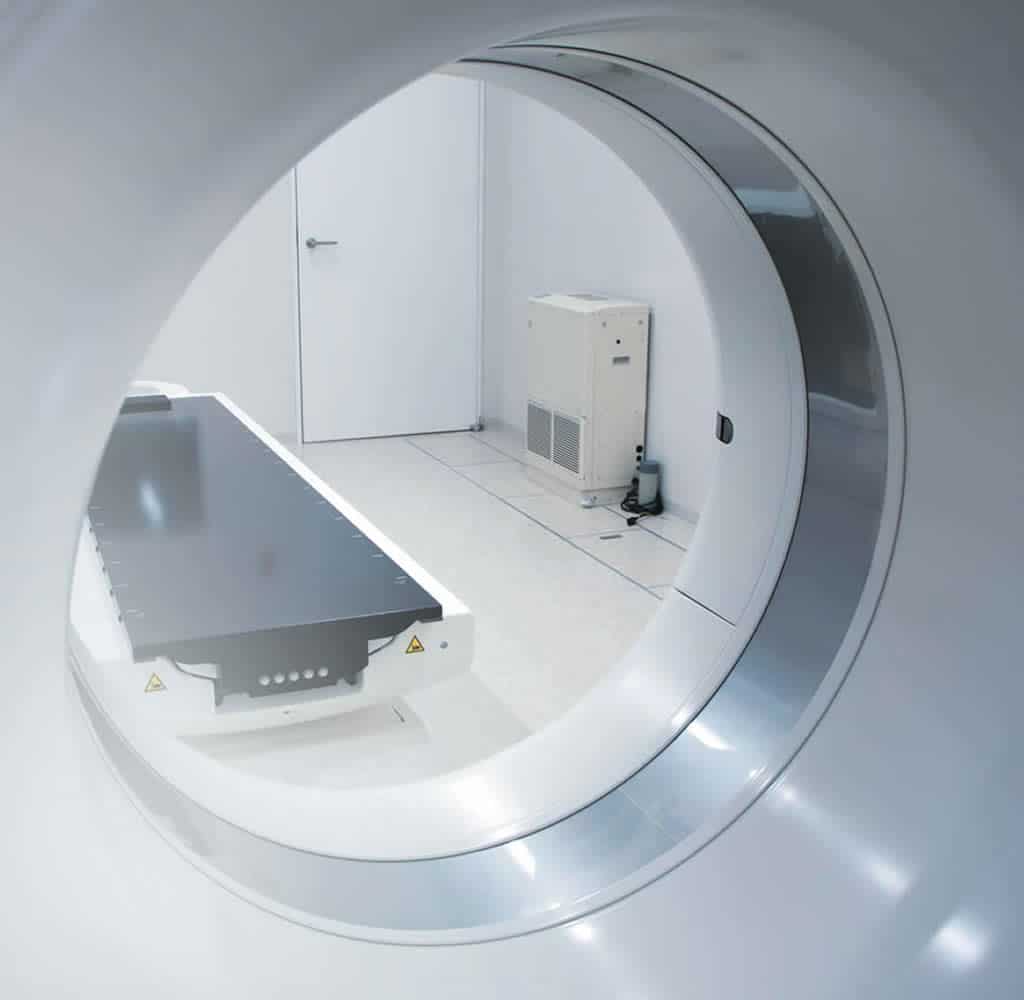
Bildgebende Untersuchungen spielen in allen Phasen der Erkrankung eine wesentliche Rolle.
Bildgebende Untersuchungen
In allen Phasen der Erkrankung spielen bildgebende Untersuchungen eine wesentliche Rolle. Heutzutage stehen verschiedene Verfahren zur Verfügung, um den Tumor sichtbar zu machen:
| Computertomografie (CT) | Die CT ist ein röntgenbasiertes Verfahren, das nahezu überall verfügbar ist und in sehr kurzer Untersuchungszeit (in der Regel in weniger als fünf Minuten) Aufnahmen vom Gehirn erzeugt. |
| Magnetresonanz-tomografie (MRT, Kernspintomografie) | Die MRT ist heute das Standardverfahren in der Bildgebung von Hirntumoren. |
| Positronen-Emissions-Tomografie (PET) | Bei der PET wird als Kontrastmittel eine schwach radioaktiv markierte Aminosäure gespritzt und deren Verteilung im Gehirn- und Tumorgewebe gemessen. |
Alle hier genannten bildgebenden Verfahren sind sichere, sehr gut standardisierte Verfahren, die Ihren behandelnden Ärztinnen und Ärzten wichtige Informationen liefern. Sollten Sie Fragen haben, stehen Ihnen Ihre behandelnden Ärztinnen und Ärzte gerne zur Verfügung.
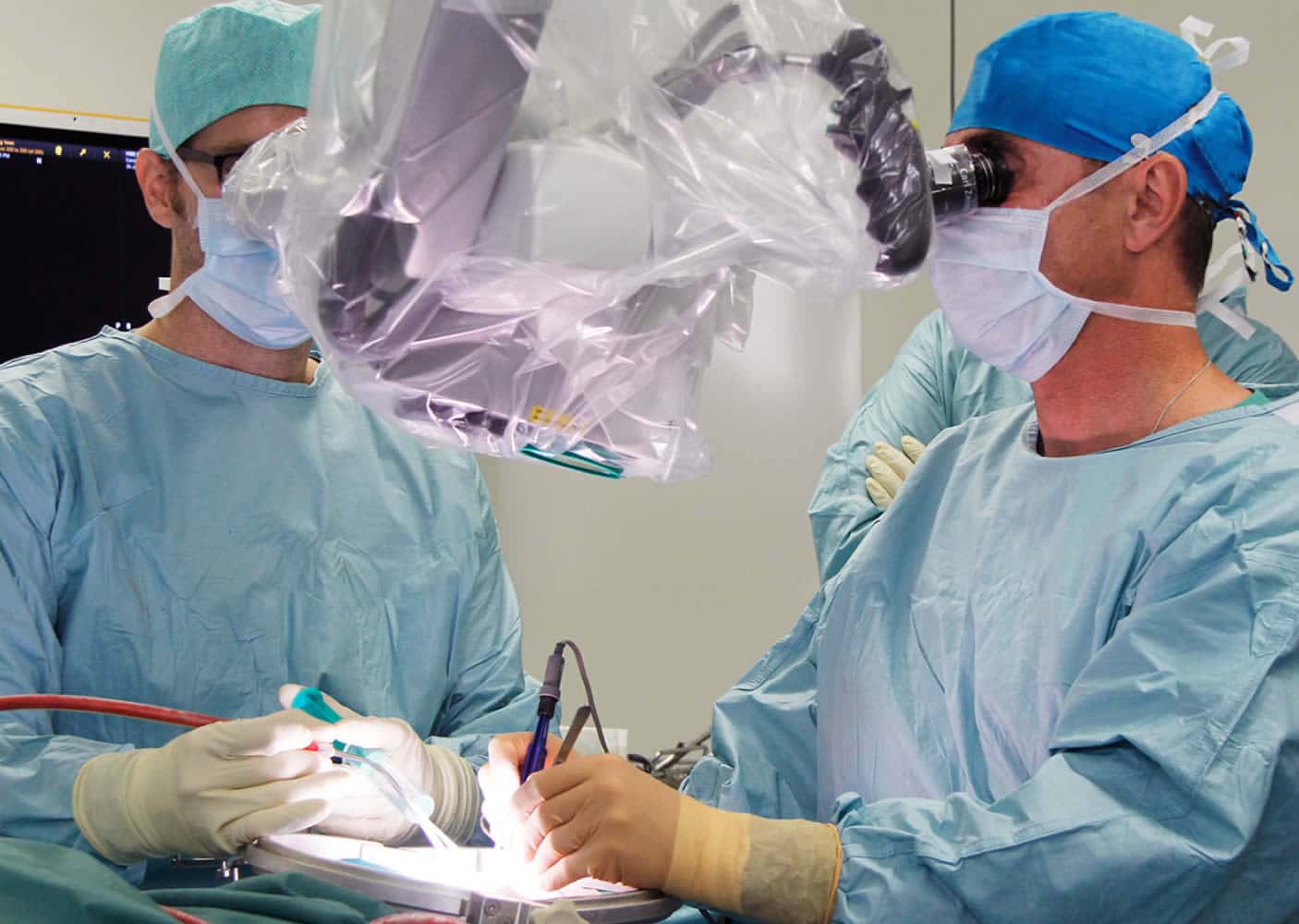
OPERATION
Der erste Schritt bei der Behandlung eines Glioblastoms ist in der Regel die operative Entfernung, die sogenannte Tumorresektion. Diese zielt auf eine möglichst vollständige Entfernung des sichtbaren Tumoranteils unter Erhalt der verschiedenen neurologischen und kognitiven Funktionen des Gehirns ab. Leider kann dieser Tumor mikroskopisch nicht komplett entfernt werden. Es ist daher eine Nachbehandlung notwendig.
Weitere Therapiemodalitäten im Anschluss an die Operation sind die Strahlentherapie, die Chemotherapie und Tumor Treating Fields
NEUROPATHOLOGIE
Die histologische Diagnosesicherung anhand von Gewebeschnitten ist der Goldstandard in der Diagnostik der Hirntumoren. Diese Aufgabe kommt der Neuropathologie zu, wobei die Anfertigung der Diagnose ein mehrstufiger Prozess ist.
Zunächst wird häufig noch während der Operation Material zur sogenannten Schnellschnittdiagnostik eingesandt. Die aktuelle neuropathologische Diagnostik der Hirntumoren integriert auch die molekularen Befunde der Gewebeprobe.
STRAHLENTHERAPIE
Im Anschluss an die Resektion oder Biopsie erfolgt im Rahmen der Standardbehandlung eine simultane (gleichzeitige) Bestrahlungs- und Chemotherapie.
Bei der Bestrahlung wird die Zellteilung durch hochenergetische ionisierende Strahlen, sogenannte Photonenstrahlung, behindert und hemmt das weitere Wachstum der Tumorzellen bzw. führt im besten Fall auch zum Absterben der Tumorzellen. Gesunde Zellen reagieren auf die Bestrahlung anders als Tumorzellen.
Weitere Therapien
CHEMOTHERAPIE
Zusätzlich zur Bestrahlung gehört zur Standardbehandlung des Glioblastoms eine Chemotherapie mit dem Medikament Temozolomid. Temozolomid hindert die Tumorzellen daran, sich zu vermehren. Temozolomid gehört unter den Chemotherapeutika (Zytostatika) zu den sogenannten Alkylanzien. Alkylanzien können die Erbinformation des Tumors (DNA) nachhaltig schädigen und die DNA-Vervielfältigung (Replikation) behindern.
Weitere Therapien
TUMOR TREATING FIELDS (TTFields)
Tumor Treating Fields (Optune®) stellen eine weitere etablierte Behandlungsmethode für Patientinnen und Patienten mit einem neu diagnostizierten Glioblastom dar. Die Therapie wird in der Regel nach der kombinierten Strahlen- und Chemotherapie, zusammen mit der Erhaltungschemotherapie, eingesetzt.
Tumor Treating Fields sind elektrische Wechselfelder, die zur Verlangsamung oder zum Stopp der Tumorzellteilung und zum Absterben der Glioblastomzellen führen können. Die Therapie wird über vier spezielle Keramikgelpads (Arrays), die auf der Kopfhaut platziert werden, verabreicht. Zur Therapie gehört ein kleines tragbares Gerät, das die elektrischen Wechselfelder erzeugt. Die Therapie erfolgt ambulant, sodass Sie weiterhin Ihren normalen Alltagsaktivitäten nachgehen können. Tumor Treating Fields werden lokal verabreicht und zeigen daher keine bekannten zusätzlichen Nebenwirkungen, die den ganzen Körper betreffen. Während der Therapie kann es zum Auftreten von Hautirritationen unter den Arrays kommen, die sich aber mit entsprechenden Gegenmaßnahmen behandeln lassen.
Besprechen Sie gemeinsam mit Ihrer behandelnden Ärztin bzw. Ihrem Arzt die Anwendung und den Zugang zur innovativen Methode Tumor Treating Fields (Optune).
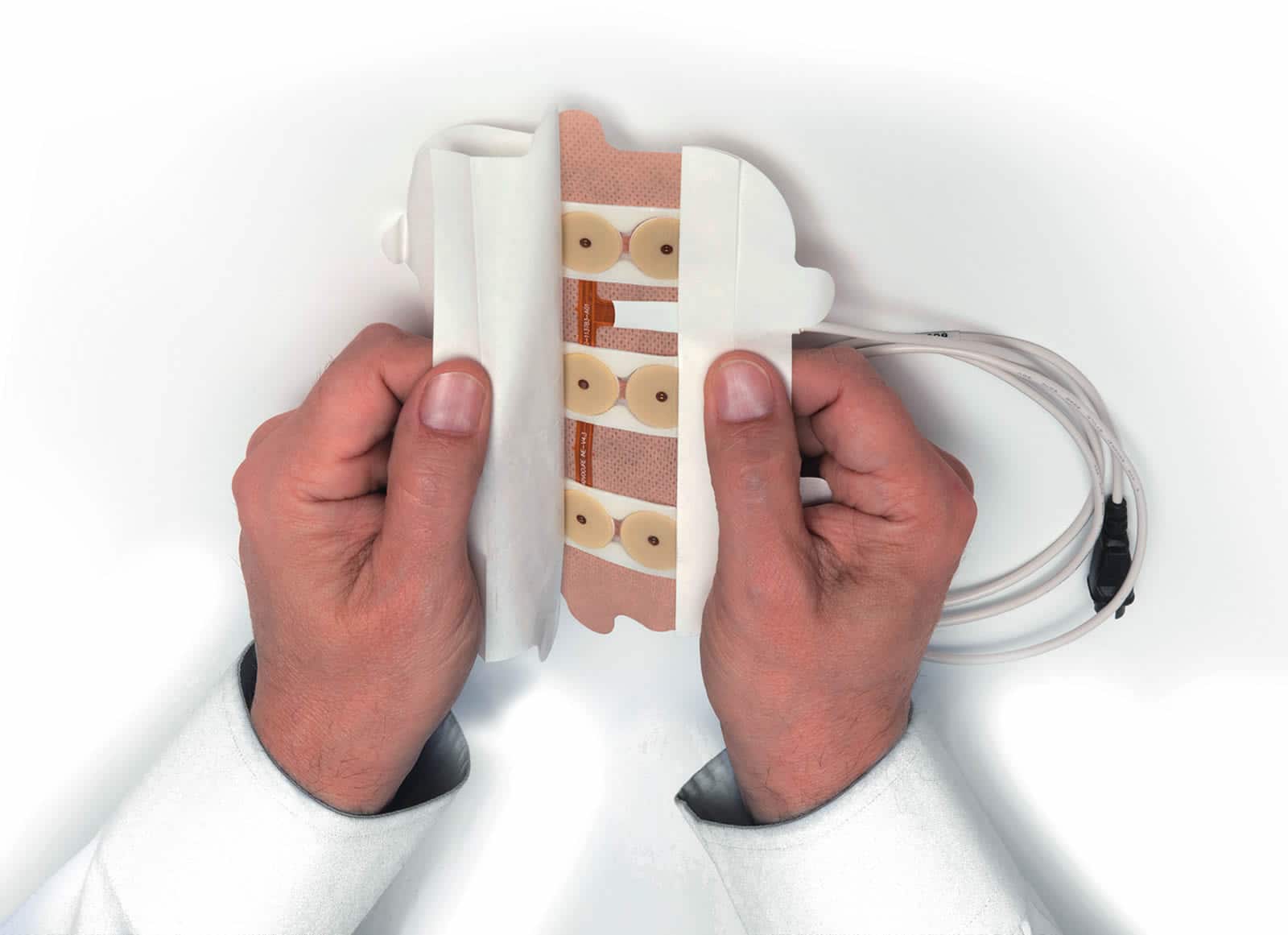
Die Therapie wird über vier spezielle Keramikgelpads verabreicht
Weitere Therapieansätze
Immuntherapien (Antikörper etc.): Diese Behandlungsformen können im Rahmen kontrollierter Studien in neuroonkologischen Zentren eingesetzt werden, mit dem Ziel, das Überleben zu verbessern. Diese Therapien können auch im Rezidiv, nach Ausschöpfung aller „Standardtherapien“, eine Rolle spielen. „Unspezifische“ Immuntherapien, die meist auch nicht von der Krankenkasse übernommen werden, sollten kritisch hinterfragt werden. Oft sind diese beim Einsatz bei Patientinnen und Patienten mit einem Glioblastom nicht hilfreich, erwecken aber falsche Hoffnungen; dies sollten Sie unbedingt mit Ihren betreuenden Ärztinnen und Ärzten diskutieren!
WEITERE HÄUFIG EINGESETZTE MEDIKAMENTE
(SOGENANNTE „SUPPORTIVTHERAPIE“)
Kortison
Antiemetika
Antikonvulsiva/Antiepileptika
Schmerzmittel
Thrombosemedikamente
![]()
BEHANDLUNGSOPTIONEN IM REZIDIV
Bei einem erneuten Tumorwachstum (Rezidiv) gibt es kein komplett standardisiertes Vorgehen. Oft gibt es verschiedene zu diskutierende Optionen; dies hängt von der Tumorlokalisation, Größe und Ausdehnung, dem Zustand der Patientinnen und Patienten, der Verträglichkeit bisheriger Therapien und dem grundsätzlichen Patientenwunsch ab. Eine Rezidivbehandlung kann z. B. aus einer erneuten Operation, einer zweiten Strahlentherapie (in der Regel maximal zweimal an der gleichen Stelle, mit mindestens sechs Monaten Abstand), einer (erneuten) Chemotherapie mit Temozolomid, einer Chemotherapie mit Lomustin (CCNU), einer medikamentösen Therapie mit einem monoklonalen Antikörper oder einer experimentellen Therapie (beides nur auf Antrag und mit Genehmigung der Krankenkasse) mit neueren verfügbaren Substanzen bestehen. Tumor Treating Fields (TTFields) können auch über das erste Rezidiv hinaus weiter angewendet werden. Eine rein palliative Versorgung mit möglichst optimaler Versorgung der Symptome kann bei einem schlechten Zustand eine sinnvolle Möglichkeit sein.

NACHSORGE & LEBEN MIT DER ERKRANKUNG
Eine Rehabilitation kann stationär oder ambulant sinnvoll sein, insbesondere wenn es darum geht, Funktionen wie die muskuläre Beweglichkeit oder die Sprache zu verbessern. Erfahrungsgemäß ist es jedoch bei Hirntumorpatientinnen und -patienten besonders wichtig, die familiäre und psychische Situation zu bedenken und diejenigen, die gerne in ihrer häuslichen und familiären Umgebung sein möchten, nicht um jeden Preis in eine stationäre Rehabilitation ohne ihr Umfeld zu schicken. Oft ist eine Stabilisierung der Situation zu Hause erst einmal wichtiger. Darüber hinaus ist auch immer die Frage zu stellen, wo welches Defizit sinnvoll beübt und behandelt werden kann.
Nachsorge
Kinderwunsch
PSYCHOONKOLOGIE
Patientinnen und Patienten, die an einem bösartigen Hirntumor leiden, erleben die Diagnose in der Regel als einen massiven Einschnitt in ihr Leben und als eine sehr starke Belastung. Häufig sind Verunsicherung, Angst und Ärger oder auch eine beeinträchtigte Stimmungslage die Folge. Hinzu kommen mehr oder minder stark ausgeprägte Einbußen der geistigen Funktionen, wie Konzentration und Gedächtnis. All diese Folgen führen oft zu einer Beeinträchtigung der Lebensqualität. Aber es sind nicht nur die Patientinnen und Patienten selbst betroffen, häufig sind auch die Familienangehörigen belastet. Viele Angehörige sind besorgt, überfordert und fragen sich, wie es im Alltag weitergehen soll oder was eigentlich der Sinn hinter dieser schicksalhaften Krankheitssituation ist.
Die psychoonkologische Unterstützung von Krebspatientinnen und -patienten und ihren Angehörigen gehört zu den Kernaufgaben der Psychoonkologie:
emotionale Unterstützung
Krankheitsbewältigung
psychoonkologische Versorgung

KLINISCHE STUDIEN
In vielen neuroonkologischen Zentren werden klinische Studien angeboten. In Studien können Patientinnen und Patienten unter jeweils bestimmten Voraussetzungen eingeschlossen werden und erhalten somit frühzeitig Zugang zu innovativen Behandlungsverfahren.
Damit sollen neue Medikamente, neue Therapieansätze oder neue diagnostische Verfahren untersucht werden in der Hoffnung, dadurch den Krankheitsverlauf, die Lebensqualität und die Prognose der Erkrankten verbessern zu können. Dies erfolgt nur mit dem Einverständnis der Patientinnen und Patienten nach streng vorgegebenen Studienprotokollen. Die Sicherheit der Teilnehmerinnnen und Teilnehmer muss zu jedem Zeitpunkt gewährleistet sein.
Mögliche Vorteile können der Zugang zu neuen Medikamenten oder Behandlungsverfahren und eine noch engmaschigere Betreuung sein. Nachteile können zusätzliche Nebenwirkungen und weitere Vorstellungstermine oder Behandlungen ohne Mehrwert sein, aber auch Anreise zu Studienzentren in weiter Entfernung bedeuten.
Informieren können Sie sich über mögliche Studienteilnahmen bei Ihrer behandelnden Ärztin bzw. Ihrem behandelnden Arzt in Ihrem Zentrum. Auch auf Internetseiten der neuroonkologischen Zentren sowie einiger Selbsthilfegruppen und Organisationen sind Hinweise zu Studien zu finden, die Sie im Gespräch ansprechen können.

Sie sind ein Institut oder eine Klinik und möchten eine größere Stückzahl des Glioblastom-Ratgebers für Ihre Patientinnen und Patienten bestellen?
Jetzt zum Bestellformular für Institute >>

